Piciorul diabetic - Cum il recunoastem si cum il tratam corect?
Introducere
Din numarul total al amputatiilor de gamba non-traumatice 85% sunt cauzate de un ulcer diabetic. Se estimeaza ca 3-4% dintre pacientii cu diabet sufera in mod curent de ulceratii diabetice sau infectii profunde. Dintre pacientii diabetici aproximativ 15% dezvolta ulceratii in timpul vietii si, odata aparuta, acesta leziune creste de 8 ori riscul de amputatie pentru respectivul pacient.
Dincolo de statistici este cert faptul ca un ulcer diabetic are implicatii majore asupra sanatatii si calitatii vietii pacientului, cu consecinte grave in cazul in care este ignorat si lasat sa ajunga intr-un stadiu avansat.
Diabetul zaharat este o tulburare cronica a metabolismului carbohidratilor si, la nivel mondial, cunoaste o raspandire aproape epidemica. Avand in vedere ca diabetul tip 2 are si o componenta dependenta de varsta, este preconizata o crestere a numarului de persoane afectate de aceasta maladie chiar si numai pe baza evolutiei varstei populatiei. In cadrul complicatiilor diabetice ulterioare, sindromul piciorului diabetic (SPD) ocupa un loc central.
Conditia principala pentru aparitia leziunilor diabetice la picior o constituie existenta unei (poli)neuropatii diabetice si/sau a unei tulburari arteriale periferice de circulatie. Desi datele statistice difera intr-o oarecare masura, se poate lua in considerare urmatoarea distributie: In cca. 45% din cazuri, cauza este o neuropatie diabetica, in alte 45% din cazuri este vorba de o combinatie intre neuropatie si tulburare circulatorie, iar in 10% din cazuri este vorba de o tulburare circulatorie periferica.
Aparitia leziunilor neuropatice
Neuropatia diabetica este definita ca o „zaharificare” progresiva a celulelor nervoase, insotita de o deteriorare ulterioara a tesutului nervos, afectand atat sensibilitatea la durere, temperatura dar si activitatea motorie. Din punct de vedere clinic, aceste deteriorari, separat sau impreuna, duc la modificarile tipice ale piciorului diabeticului:
- piele atrofica (fragila), uscata si calda
- reducerea pana la pierderea totala a senzatiei de durere si a perceptiei temperaturii
- atrofia musculaturii piciorului, cu modificari ale stabilitatii.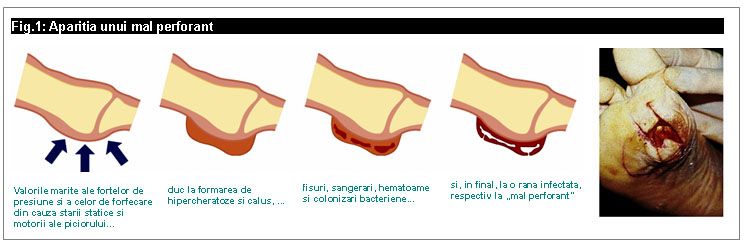
Ca reactie a actiunii unei presiuni marite asupra talpii (localizarea principala este zona articulatiilor bazei degetelor de la picior), rezulta o ingrosare a pielii (hipercheratoza), cu formarea unui calus (asemanator unei bataturi), astfel aparand conditiile pentru dezvoltarea unui ulcer neuropatic.
Formarea ulcerului poate fi cauzata insa si de alte traume ca: presiunea provocata de o incaltaminte nepotrivita, existenta unor puncte de presiune din cauza unor unghii crescute in piele, leziuni minore aparute in urma folosirii unor instrumente pentru pedichiura, traume termice (spalarea picioarelor cu apa prea fierbinte). In plus, apare si un factor agravant, prin faptul ca evolutia ulcerului nu este observata de persoana afectata, deoarece senzatia de durere este diminuata. Acest lucru duce deseori la o intarziere a initierii tratamentului.
Din cauza imunitatii generale scazute a diabeticului, infectia localizata la inceput se poate extinde rapid in profunzime, afectand structurile anatomice de legatura (ligamentele, muschii) si oasele (osteita bacteriana).
Afectarea oaselor poate duce la distructia totala a scheletului piciorului, aparand asa-numitul picior Charcot. Daca infectia avanseaza in tesuturile profunde ale piciorului (cauzand flegmoane ale piciorului) si pericliteaza circulatia sanguina, in zona degetelor poate surveni in final gangrena diabetica (moartea tesuturilor).
Primele semne ale tulburarilor neuropatice ale picioarelor sunt pielea uscata, arsuri si mancarimi, senzatia de amorteala si dureri in perioada de odihna, in special pe timpul noptii. Cu toate acestea, nu apare senzatia de durere datorita ranilor.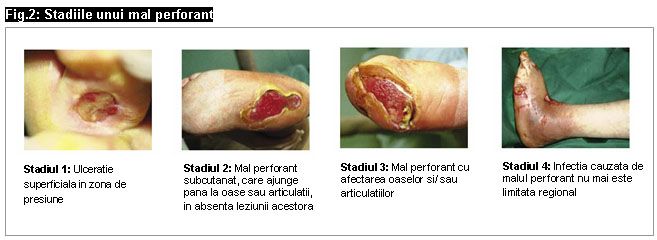
Aparitia leziunilor vasculare-ischemice
O circulatie redusa la nivelul tesutului reprezinta un factor grav de risc pentru aparitia ulcerului diabetic, influentand negativ si vindecarea ulceratiilor existente.
Sclerozarea arterelor apare la diabetic, in comparatie cu persoana sanatoasa, cu 10-15 ani mai devreme, cu consecintele cunoscute, respectiv faptul ca diabeticul sufera mult mai devreme si mai des de infarct miocardic, atacuri cerebrale si obstructii vasculare la nivelul piciorului decat persoanele cu un metabolism sanatos.
Zonele predilecte de aparitie ale ulcerului diabetic ischemic corespund cu cele ale ulcerului arterial: varfurile degetelor si unghiile picioarelor, talpa si calcaiul. Chiar inainte sa apara ulceratia se pot constata la controlul medical unghiile cu tulburari trofice, micozele, zonele inrosite, marmorarile si pierderea firelor de par, fapt care intareste importanta controalelor periodice cu scop preventiv.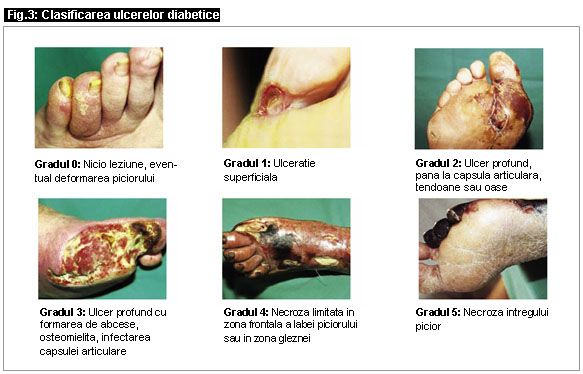
Obiectivele principale ale tratarii sindromului piciorului diabetic sunt reducerea ratei de amputari, mentinerea functionalitatii extremitatii si mentinerea calitatii vietii pacientului diabetic. Tratamentul devine astfel o sarcina interdisciplinara, iar succesul terapeutic poate fi atins numai prin luarea unor masuri de o mare diversitate.
Dintre participantii la tratament, care apartin diferitelor discipline, ii amintim printre altii pe medicii specialisti in diabet, chirurgie vasculara, ortopedie, neurologie si dermatologie.
Tratamentul de baza
Masura de baza in cadrul tratarii tuturor leziunilor diabetice o reprezinta mentinerea in limite normale a glicemiei, care este, in acelasi timp, si cea mai buna terapie pentru prevenirea neuropatiei. Alte terapii conservatoare se concentreaza pe imbunatatirea circulatiei centrale si periferice.
Problema principala a ulceratiilor diabetice este pericolul deosebit de mare de infectare a acestora. Desi foarte putine ulcere diabetice prezinta semne ale unei infectii in zona inconjuratoare, ele pot fi considerate, de regula, infectate. Conditiile de extindere a unei infectii la nivelul piciorului diabetic sunt deosebit de favorabile, motiv pentru care este indicata o terapie sistemica consecventa cu antibiotice.
Tratamentul local cu pansamente hidroactive
Pentru tratamentul local al ulcerului neuropatic se recomanda:
- Eliberarea absoluta de orice solicitare prin presiune directa asupra leziunii (utilizarea cadrului sau scaunului cu rotile pentru deplasare si repaus la pat);
- Terapia umeda cu pansamente hidroactive;
- Tratamentul chirurgical (in anumite situatii);
- Utilizarea incaltamintei ortopedice.
Terapia umeda locala a leziunilor piciorului diabetic sustine procesele de vindecare biologica ale organismului (proliferarea celulara in mediul umed) prin: prevenirea infectiei si/sau reducerea incarcarii microbiene, prevenirea aparitiei de necroze sau eliminarea celor existente si adaptarea la fiecare etapa din procesul de vindecare a plagii (curatare, granulatie si epitelizare).
Studiile clinice au demonstrat ca tratamentul modern al plagii cu pansamente hidroactive este bine tolerat de pacient, nu necesita spitalizare si poate fi efectuat in ambulatoriu, fiind o solutie eficienta din punct de vedere economic.
Pansamentele utilizate in tratamentul modern au la baza principiul hidroactiv si asigura conditii optime pentru vindecare in fiecare din stadiile plagii (faza I - exsudativa, faza II - de granulatie si faza III - de epitelizare). In acest sens, exista pansamente hidroactive dedicate fiecareia din fazele enumerate mai sus.
Alegerea corespunzatoare a pansamentului reprezinta punctul cheie in initierea tratamentului modern al plagii. Astfel pentru faza de curatare, denumita si faza exsudativa, pansamentele indicate sunt cele pe baza de alginat de calciu (de ex. Sorbalgon) dedicate plagilor infectate sau neinfectate, profunde si cu secretii abundente. Pentru ranile infectate sau neinfectate, cu exsudat insuficient, moderat sau chiar cele uscate, acoperite de tesut necrotic este indicat pansamentul cu poliacrilat superabsorbant (TenderWet 24).
Pansamentele hidrocoloidale (ex.: Hydrocoll) si hidrogelurile (ex.: Hydrosorb) sunt recomandate in fazele de granulatie si epitelizare pentru plagi cu secretii moderate si, respectiv, plagi uscate. Pentru plagile cu secretii moderate sau usoare se pot folosi de asemenea spumele din poliuretan cu strat de hidrogel (ex.: HydroTac).
Pansamentele cu hidrocoloid, hidrogelurile si cele din spuma poliuretanica nu se aplica direct pe rani infectate!
Prezentare de caz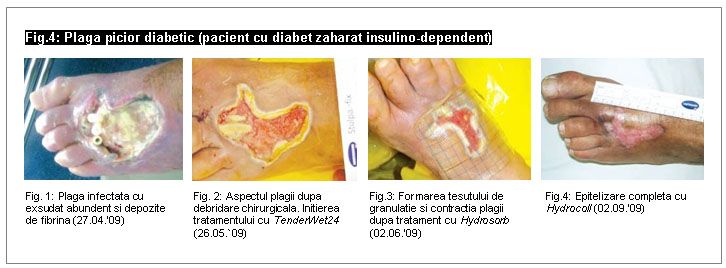
Tratamentul chirurgical
Pentru evitarea amputaiei totale poate fi indicat in anumite situatii, in special in cazul necrozelor extinse, tratamentul chirurgical. Daca indepartarea necrozei se poate realiza prin procedeu chirurgical, trebuie considerata aceasta procedura ca fiind o alegere buna, chiar daca vindecarea in urma exciziei ar putea dura mai multe luni.
Amputarile zonelor adiacente sunt intotdeauna necesare cand anumite segmente osoase ale piciorului se afla in zona necrozata. Momentul amputarii trebuie insa stabilit numai dupa ce s-a realizat o demarcare clara a zonei. Prin demarcare se intelege separarea tesutului devitalizat (negru) de tesutul sanatos. Operatiile efectuate pe tesut inflamat duc deseori, din cauza edemului plagii si a circulatiei deficitare, la necroze secundare. La stabilirea liniei de amputare ar trebui intotdeauna puse pe prim-plan posibilitatile protetice ulterioare, respectiv asigurarea unor articole de incaltaminte corespunzatoare.
Concluzie
Sindromul piciorului diabetic reprezinta una dintre cele mai grave consecinte ale diabetului zaharat cu implicatii extinse din punct de vedere al complicatiilor de sanatate pe care le genereaza si al impactului supra calitatii vietii. Nu in putine dintre cazuri „solutia” de tratament indicata este amputatia – totala sau partiala – a membrului afectat.
Din aceasta perspectiva devine evidenta importanta respectarii regulilor de igiena si ingrijire in vederea preventiei precum si diagnosticarea in faza incipienta a eventualelor leziuni, alaturi de abordarea consecventa a unui tratament adecvat inca de la primele semne ale aparitiei ulcerului.
In acest sens, tratamentul modern cu pansamente hidroactive reprezinta o varianta de tratament eficienta si bine tolerata de pacienti fara a necesita spitalizare.